La PMA pour les nulles : explications et lexique
- Léa

- 7 déc. 2020
- 7 min de lecture
Dernière mise à jour : 24 mai 2023
Dans ce nouvel article, je vous propose un décryptage de toutes les abréviations et termes techniques que vous lirez ou entendrez sans forcément les comprendre en parcours PMA mais aussi les informations basiques au sujet de la reproduction qui vous aideront à vous y retrouver dans les phases de votre protocole de PMA…
Disclaimer : je ne suis pas médecin, j'utilise un langage simple pour vous expliquer au mieux certains concepts. Pour des infos très précises et plus poussées, je vous invite à en discuter avec un professionnel de santé.
Disclaimer bis : je m'adresse ici aux couples de femmes ou aux femmes célibataires.
Allez, c’est parti !

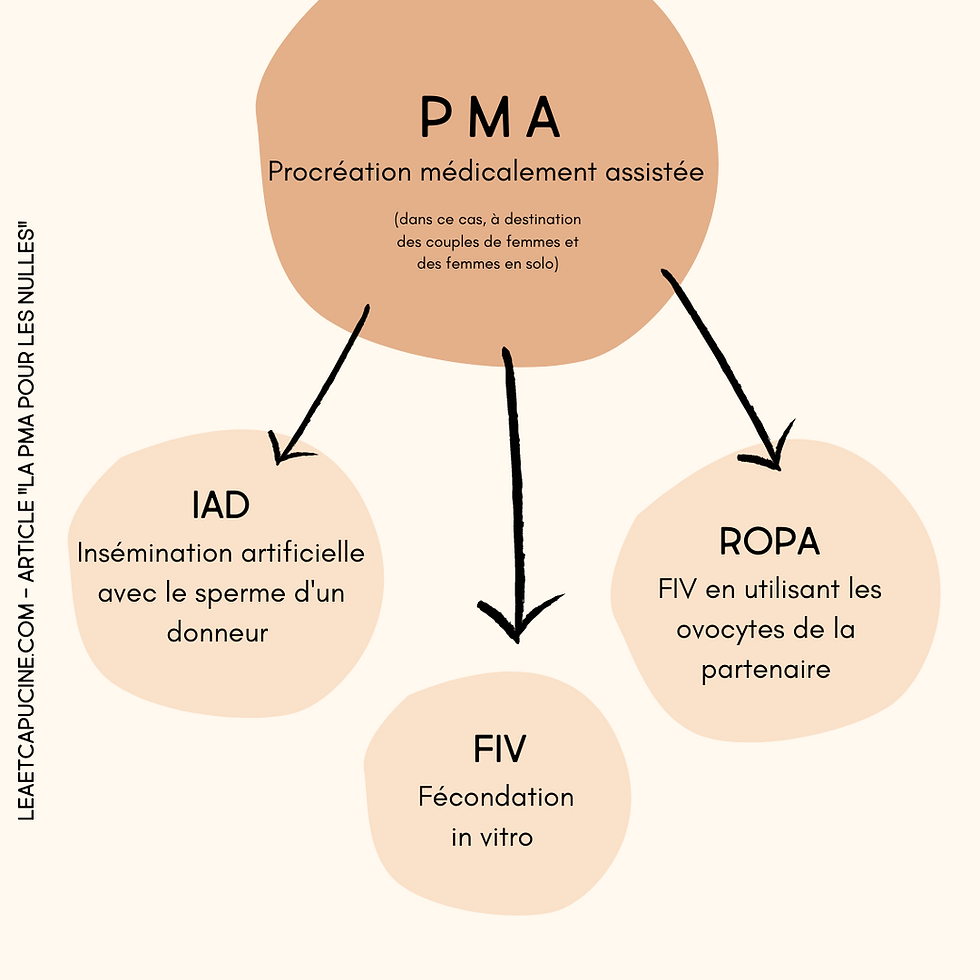
Commençons par le commencement, que veut dire PMA ?
Procréation Médicalement Assistée !
La PMA regroupe toutes les techniques de procréation médicale, c’est-à-dire l’IAD, la FIV, la ROPA…
Pas de panique, je vous détaille tout de suite ces techniques :
IAD : Insémination Artificielle avec Donneur
FIV : Fécondation in vitro
ROPA : Réception des Ovocytes de la Partenaire
Pour savoir exactement quelles sont ces techniques et pour qui elles s’adressent, je vous laisse lire cet article.
DONNEURS
Du côté des donneurs, il y a trois possibilités :
Donneur ANONYME : un donneur dont vous ne savez que quelques caractéristiques physiques, vous ou votre enfant n’auront jamais accès à + d’informations le concernant, ni à son identité.
Aussi appelé « donneur fermé ».
Donneur NON-ANONYME : un donneur dont vous connaissez les principales caractéristiques avec plus ou moins de précisions mais dont vous ne connaissez pas l’identité. Seul l’enfant né de ce don, et seulement à partir de ses 18 ans, peut avoir accès à l’identité du donneur.
Aussi appelé « donneur semi-anonyme » ou « donneur ouvert ».
Donneur CONNU : il s’agit d’un donneur que vous connaissez, qu’il s’agisse d’une connaissance, ou d’une personne de votre entourage, qui accepte de venir à la clinique faire don de son sperme, pour que celui-ci soit utilisé pour procréer votre enfant. Cela s’appelle un « don dirigé ». Attention, ce n’est pas possible partout et selon la législation, le donneur peut être officiellement reconnu comme le parent 2 de l’enfant.

En parlant de donneurs, qu’est-ce qu’une banque de sperme ?
Il s’agit d’un lieu de recueil et de conservation de paillettes de sperme. Chaque donneur est évalué, son dossier médical est étudié, et une fois ces sélections passées, il peut donner son sperme de manière anonyme ou non-anonyme. Ce don n’est pas rémunéré en France, mais il l’est dans la plupart des autres pays.
Les deux principales banques de sperme sont Cryos et European sperm bank, situées toutes deux au Danemark.
Les cliniques de PMA peuvent aussi avoir leur propre banque de sperme.
Et, vous l’aurez compris, on appelle paillette de sperme l’échantillon de sperme utilisé pour un acte de PMA (c’est comme une très longue et fine seringue, contenant le sperme et conservée à des températures très basses).
Quels sont ces termes mystérieux qui se cachent derrière MOT, IUI, ICI que l’on voit sur les sites des banques de sperme ?
MOT désigne le terme Motilité. Et là, ça ne vous avance pas plus non ? ;)
La motilité correspond à la quantité de spermatozoïdes actifs par millilitres de sperme, plus la MOT est haute, plus le sperme est concentré en spermatozoïdes.
C’est un bon indicateur de la qualité du sperme.
Pour info, pour une insémination en clinique de PMA, la MOT10 suffit.
IUI veut dire que le sperme a été lavé et préparé pour une insémination intra-utérine.
ICI veut dire que le sperme est « tel quel » est utilisable seulement pour une insémination intra-vaginale.
REPRODUCTION
Pour bien comprendre tout le processus de votre PMA, il est nécessaire de se remémorer les cours de SVT du collège (que personne n’écoutait !), je vais donc vous rafraichir la mémoire.
Commençons par l’utérus, berceau de votre futur bébé :

COL DE L’UTERUS : le col de l’utérus est l’entrée de votre utérus, c’est par cette voie que l’on va par exemple pouvoir vous faire une insémination. C’est ce même col qui lors d’un accouchement se dilate pour s’ouvrir complètement afin de laisser passer votre bébé.
ENDOMETRE : c’est la paroi de l’utérus, celle qui à chaque cycle se désagrège et est éliminée par vos règles.
UTERUS : c’est la cavité dans laquelle votre bébé va se développer.
TROMPES DE FALLOPE : trompes reliant les ovaires à l’utérus.
OVAIRES : c’est là que se trouvent vos ovocytes, c’est votre réserve ovarienne !
Mais d’ailleurs, pourquoi parle-t-on d’ovocytes, de follicules et d’ovules alors que pour vous ça semble être la même chose ?
Au départ, il y a le follicule ovarien : c’est une masse de cellules qui permet la production d’ovocytes. En préparation de la phase ovulatoire de votre cycle, les follicules grossissent (on dit qu’ils maturent) pour que l’un d’entre eux atteigne une taille suffisante pour être expulsé de l’ovaire et devenir… un ovocyte !
Un ovocyte est donc une cellule reproductive féminine, ayant été « lâchée » par l’ovaire, et se trouvant maintenant dans la trompe de Fallope, attendant qu’un gentil spermatozoïde, bien fort et vigoureux, vienne la féconder.
Et à l’instant de la fécondation, l’ovocyte devient…ovule !
Vous avez suivi ? En définitive c’est la même « chose » sauf que le nom change en fonction de la maturité de cette cellule précieuse.
Pour info, on dit UN ovule, et pas une ovule ;)
Justement, où se produit la fécondation ?
Pour répondre à cette question, rien de plus simple qu’un schéma :

Une fois la fécondation faite, pourquoi parle-t-on de blastocyte, embryon, fœtus pour nommer ce qui deviendra finalement un bébé ?
Un embryon est donc le résultat de la rencontre entre un ovule et un spermatozoïde, une fois arrivé à 5 jours après la fécondation, on parle d’embryon blastocyste, c’est un stade de développement de l’embryon.
Pour les personnes faisant une FIV, on vous proposera surement d’implanter votre embryon une fois arrivée à ce stade de blastocyste, cela promet un embryon plus vigoureux que s’il avait été implanté à 3 jours seulement après fécondation.
Ensuite, ce n’est qu’à partir de la 9ème semaine de grossesse (ou 11ème semaine d’aménorrhée), que l’on utilisera le terme de fœtus pour désigner votre bébé, jusqu’à sa naissance.
LE CAS PARTICULIER DE LA FIV
Dans le cas d'une FIV ou FIV ROPA, le vocabulaire change un peu, et de nouveaux termes apparaissent, les voici :
Embryoscope : incubateur d'embryons qui fournit des conditions de développement optimales, et qui, à l'aide d'une caméra, capture tout le développement de l'embryon pour détecter d'éventuelles anomalies de développement.
DPI : diagnostic génétique pré-implantatoire, fait par biopsie de l'embryon. Ce diagnostic permet de déceler les embryons ayant des anomalies génétiques.
TEC / TEF : il faut savoir qu’un TEF est un transfert d’embryon frais (n’ayant donc jamais été congelé : la ponction et l’implantation se font sur le même cycle) et un TEC est un transfert d’embryon congelé : dans ce cas ponction et implantation se font sur des cycles différents).
Un transfert d’embryon n’est rien d’autre que l’acte d’implantation d’un embryon dans l’utérus, par une petite seringue traversant votre col de l’utérus.
ZOOM SUR LES EXAMENS
Que vous vous lanciez dans une insémination ou une FIV, vous allez devoir passer quelques examens pour vous assurer de votre bonne santé et de l’état de votre fertilité. Par la suite, une fois le protocole entamé, vous devrez également passer des échographies et prises de sang de contrôle, je vous explique donc rapidement quels sont les termes importants.

HYSTEROSALPINGOGRAPHIE : cet examen est une radio de vos trompes de Fallope, avec liquide de contraste. Il s’agit de vous injecter ce liquide via une fine seringue qui passera par votre col de l’utérus. Une fois le liquide répandu dans l’utérus, une radio est réalisée, et le médecin peut voir si des anomalies sont à noter. La principale peut être une trompe bouchée, ce qui peut compromettre une future insémination, d’où l’importance de cet examen.
AMH : hormone antimüllérienne, plus ce taux est haut, plus la fertilité est bonne. C’est un des indicateurs principaux de la fertilité, et on détecte son taux par prise de sang.
FSH et LH : d’autres hormones en charge de l’ovulation qui vont, entre autres, favoriser la production d’oestradiol puis déclencher l'ovulation.
OESTRADIOL : hormone très importante pour l’ovulation, dosée également par prise de sang en même temps que les deux précédentes.
PROGESTERONE : hormone qui va préparer l’utérus en vue d’une grossesse et favoriser l’attachement de l’embryon à la paroi utérine.
BETA HCG : c’est l’hormone de grossesse ! C’est le taux de cette hormone qui est vérifié lorsque vous faites une prise de sang pour savoir si vous êtes enceinte.
ET ENSUITE ?
Dans la première phase de votre protocole de PMA, on surveillera que vous ne soyez pas en SHO : syndrome d'hyperstimulation ovarienne. Ce syndrome peut survenir après la prise d'une stimulation ovarienne : le corps produit trop d'ovocytes et se dérègle complètement, cela peut être dangereux et il faut absolument se renseigner auprès de son médecin ou de sa clinique pour être informée des symptômes au préalable.
Après votre protocole de PMA, on vous demandera de faire un test de grossesse à 15 jours DPO. Késako ? La DPO (en anglais day post ovulation) sont les jours après ovulation, donc si on vous demande de faire un test à DPO 15, il faut le faire 15 jours après votre ovulation soit 15 jours après votre insémination ou l’implantation de votre embryon.
Si vous connaissez le bonheur de tomber enceinte, alors les ennuis continuent ! Vous entendrez bien d’autres termes inconnus et autres abréviations étranges….
En voici un petit extrait :
AMENORRHEE : c’est l’absence de règles. On calcule la grossesse en semaines d’aménorrhée (souvent appelées SA), c’est-à-dire le nombre de semaines depuis vos dernières règles.
SEMAINES DE GROSSESSE : souvent appelées SG. Attention les semaines de grossesse et semaines d’aménorrhée ne se calculent pas de la même manière.
Les semaines de grossesse se calculent à partir de votre insémination ou de l’implantation de votre embryon. C’est donc normal si quand vous êtes à 4 semaines de grossesse, vous soyez à 6 semaines d’aménorrhée :)
DPA : date prévue d’accouchement, c’est la date estimée de votre terme de grossesse.
Si malheureusement, la grossesse n'aboutit pas, il se peut que vous viviez une GEU : grossesse extra utérine. L'embryon, au lieu de venir s'accrocher à la paroi de l'utérus, reste dans la trompe et s'y développe. C'est très dangereux, et il est nécessaire d'être prise en charge rapidement.
J'espère que ces explications vous auront rendues la vie un peu plus facile ! Si vous avez vécu un parcours PMA et que vous vous posiez des questions à cette époque qui n'ont pas trouvé réponse ici, alors écrivez-moi et j'étofferais l'article.
De la même manière, si vous êtes en parcours PMA et que des termes vous échappent, dites-le moi, cet article est participatif :)
A très vite !






Commentaires